PACIENTE MASCULINO DE 37 AÑOS CON ASIMETRÍA FACIAL DISARTRIA Y FALLO RENAL
Un hombre de 37 años fue ingresado en este hospital debido a una asimetría facial, disartria e insuficiencia renal.
El paciente había estado bien hasta una semana antes del ingreso, cuando apareció debilidad del brazo y la mano derechos, junto con dificultad para mantener el equilibrio al caminar.
Dos días antes del ingreso, los familiares le dijeron al paciente que su conversación sonaba confusa mientras hablaba por teléfono. En el día del ingreso, los familiares notaron que el paciente presentaba nueva asimetría facial que no había estado presente 2 meses antes; además, hacía una pausa prolongada antes de responder preguntas y hablaba con lentitud y dificultad. Los familiares llevaron al paciente al servicio de urgencias de este hospital para evaluación.
En la evaluación, el paciente refirió malestar y letargo. Vomitó una vez en el servicio de urgencias, pero dijo no tener náuseas ni dolor abdominal. No tenía fiebre, escalofríos, dolor de cabeza, cambios en la visión, disuria, hematuria o frecuencia o urgencia urinarias. Había antecedentes de depresión, ansiedad y déficit de atención /desorden de hiperactividad.El paciente había consumido heroína por vía intravenosa desde los 16 años de edad y venas perdidas con frecuencia durante las inyecciones; su última inyección fue en la mañana de esta evaluación. En raras ocasiones, había consumido cocaína, 3,4-metilendioximetanfetamina, dietilamida del ácido lisérgico, anfetaminas, opiáceos recetados, benzodiazepinas y marihuana. Había fumado un paquete de cigarrillos diarios durante los últimos 20 años y rara vez bebía alcohol. El paciente había sido homeless anteriormente, pero en el momento de esta evaluación, vivía solo en un departamento. Estaba desempleado pero había trabajado anteriormente en consultoría sin fines de lucro. Nunca había sido sexualmente activo. Su padre, hermano, hermana, y el primo paterno tenía trastornos por uso de sustancias; su madre estaba sana. No tomaba medicamentos y no tenía alergias a medicamentos conocidas.
La temperatura era de 36,8 ° C, la presión arterial 130/86 mm Hg, el pulso 92 por minuto, la frecuencia respiratoria 18 por minuto, y la saturación de oxígeno 99% respirando aire ambiente.
El índice de masa corporal era 26,6. El paciente parecía crónicamente enfermo, con afectividad plana. Estaba alerta y orientado pero tenía dificultad para indicar los días de la semana hacia atrás. Podía seguir órdenes simples después de un retraso. Su discurso era lento y disártrico. Había una caída facial del lado derecho. Las pupilas eran iguales, redondas y reactivas. La fuerza era 4 + / 5 en el brazo derecho y 5− / 5 en la pierna derecha. El reflejo pronador estaba presente en el lado derecho. La fuerza era normal en el brazo y pierna izquierdos. La sensibilidad y reflejos tendinosos profundos eran normales. El Babinski estaba presente en el pie derecho. La dorsiflexión de los tobillos fue seguido de siete latidos de clonus del pie derecho y tres en el pie izquierdo. Había temblor intermitente espontáneo de la pierna derecha en episodios de aproximadamente 10 segundos de duración. El examen de la piel reveló múltiples marcas en los brazos, con áreas dispersas de induración eritematosa sin fluctuación o dolor. El resto del examen era normal.
Los resultados de las pruebas de función hepática fueron normales, así como resultados de un screening toxicológico de rutina en orina y sangre. El nivel sanguíneo de nitrógeno ureico fue de 124 mg/dl ( 8 a 25), creatininina 16,1 mg/dl ( 0.6 a 1,5), y dióxido de carbono 9 mmol por litro (23 a 32). Cuatro años antes de esta evaluación, el nivel de creatinina había sido normal.
Otros resultados de pruebas de laboratorio se muestran en las tablas 1 y 2. El examen del sedimento urinario reveló cilindros granulares y glóbulos blancos dispersos, sin cilindros celulares. Pruebas de anticuerpos antinucleares, anticuerpos anti-ADN bicatenario, anticuerpos anticitoplasma de neutrófilos (ANCA), y el factor reumatoide fueron negativos. Niveles de sangre de C3, C4, lactato deshidrogenasa y hemoglobina glucosilada eran normales. Muestras de sangre se obtuvieron para cultivo. Los anticuerpos contra el virus de la inmunodeficiencia (VIH) tipo 1 y 2 y el antígeno p24 fueron negativos; no se detectó ARN del VIH tipo 1 en plasma. Pruebas para IgM anti-core del virus de la hepatitis B (VHB), anticuerpos del virus (VHC), anticuerpos contra Treponema pallidum, y anticuerpos contra Toxoplasma gondii fueron negativos. Un ensayo de liberación de interferón-γ para Mycobacterium tuberculosis fue negativa, y 1,3-β-dglucano no se detectó en un análisis de sangre.
TABLA 1
TABLA 2. Orina
Se obtuvieron estudios de imágenes.
La tomografía computarizada (TC) de la cabeza (Fig. 1A), realizado sin contraste intravenoso, reveló áreas de hipoatenuación mal definida en la sustancia blanca frontal profunda y la región estriatal del lado izquierdo. Las imágenes de resonancia magnética de la cabeza (Fig. 1B a 1F), realizada sin contraste intravenoso mostró una lesión expansiva en los núcleos grises profundos y sustancia blanca profunda en el lado izquierdo asociada con hiperintensidad de señal en T2 ponderado y FLAIR con aumento de la perfusión en las imágenes de espín arterial. Dentro de la anormalidad, había un foco de 4 mm de difusión restringida en el globo pálido izquierdo y la rama posterior de la cápsula interna izquierda. Había un efecto de masa asociado con borramiento parcial del ventrículo lateral izquierdo y un desplazamiento de la línea media hacia la derecha de 7 mm.
Figura 1. Estudios de neuroimagen.
Una imagen axial de una tomografía computarizada de la cabeza (panel A) muestra áreas de hipoatenuación mal definida (flecha) en la profundidad de la sustancia gris y sustancia blanca frontal adyacente en el lado izquierdo. Este hallazgo corresponde a hallazgos de resonancia magnética que incluyen regiones de señal aumentada en una imagen axial ponderada en T2 (Panel B, flecha) y un FLAIR (Panel C, flecha) y perfusión levemente elevada en una imagen de espín arterial (Panel D, flecha). En una imagen ponderada en difusión (Panel E), se muestran focos de difusión restringida anormal (flechas) en el globo pálido izquierdo y cápsula interna posterior izquierda. En una secuencia de eco de gradiente (Panel F), no se muestra hemorragia intralesional.
Se comenzó con vancomicina, cefepima y metronidazol, y el paciente fue ingresado en el hospital. Siete horas después de iniciado el tratamiento antimicrobiano, se llevó a cabo una punción lumbar. La presión de apertura fue de 23 cm de agua y el LCR era incoloro. La glucosa y los niveles de proteína total eran normales, el recuento de células nucleadas fue de 1 por microlitro (rango de referencia, 0 a 5), y el recuento de glóbulos rojos fue 61 por microlitro (rango de referencia, 0 a 5). La tinción de Gram del LCR reveló una moderada cantidad de células mononucleares, raros polimorfonucleares, sin organismos.
Al día siguiente, ecografía renal (Fig.2) reveló riñones levemente agrandados (riñón derecho de 12,7 cm de longitud y riñón izquierdo 13,5 cm; rango de referencia, 10.1 a 12.8) 1 con ecotextura parenquimatosa normal. El riñón izquierdo tenía múltiples quistes y no había hidronefrosis. La TC de tórax, abdomen y pelvis, realizado sin contraste intravenoso, reveló esplenomegalia pero sin otra cosa destacable.
Figura 2. Imágenes ecográficas renales.
En las imágenes ecográficas longitudinales de los riñones derecho e izquierdo (paneles A y B, respectivamente), se conserva la ecotextura renal. Quistes renales (Panel B, flechas) están presentes en el riñón izquierdo.
En el tercer día de hospitalización, una ecocardiografía transtorácica reveló una fracción de eyección del ventrículo izquierdo del 66% sin anomalías valvulares; estos hallazgos fueron confirmado por ecocardiografía transesofágica.
Durante los próximos 3 días, los déficits neurológicos del paciente no mejoraron. Líquidos conteniendo bicarbonato de sodio se administraron por vía intravenosa; el nivel de dióxido de carbono aumentó a 19 mmol por litro. El nivel de creatinina disminuyó a 10,5 mg/dl. No se detectaron proteínas de Bence Jones en orina. Los hemocultivos y el LCR no mostraron desarrollo a las 72 horas. En el cuarto día de hospitalización, el paciente refirió más fatiga; había más errores en su discurso, y estaba más lento para responder a las preguntas. Una tomografía de emisión de positrones desde la base del cráneo hasta la mitad de los muslos, realizado después de la administración intravenosa de 18F-fluorodesoxiglucosa (FDG), reveló inespecífico focos de captación moderada inespecíficas de FDG en un multinodular bocio pero no mostró otra captación de FDG.
En el sexto día de hospitalización, se observó actividad similar a convulsiones por lo que se administró lorazepam y levetiracetam. En un análisis de sangre repetido, el nivel de 1,3-β-dglucano fue de 256 pg por mililitro (referencia menos de 60). Una biopsia estereotáctica de la lesión que involucra la cápsula interna izquierda se realizó con guía de TC y se aspiró material extremadamente purulento. El examen patológico revelódetritos con abundantes neutrófilos e hifas de hongos.
Se realizó una prueba de diagnóstico.
DIAGNÓSTICO DIFERENCIAL
Este hombre de 37 años con antecedentes del uso de drogas inyectables se presentó con una caída facial y debilidad leve en el lado derecho del cuerpo, disartria, que aparentemente había sido causado por un absceso cerebral por hongos e insuficiencia renal grave.
La primera pregunta para desarrollar un diagnóstico diferencial es si el paciente tiene un proceso que puede explicar todos los hallazgos o tiene dos enfermedades potencialmente mortales. Aunque varias de las características de presentación podrían conducir en última instancia al diagnóstico correcto, me enfocaré en las causas de la enfermedad renal con el fin de identificar un diagnóstico que explique el desarrollo de insuficiencia renal con proteinuria intensa y ofrezca una explicación plausible para el desarrollo de un absceso cerebral.
Dado que este paciente supuestamente había tenido función renal normal 4 años antes, hay varias preguntas a considerar: ¿La insuficiencia renal, es aguda o crónica? ¿Qué estructuras en el los riñones están afectados? Y, si son los glomérulos los principalmente involucrados, es el trastorno inflamatorio ("Nefrítico") o no inflamatorio ("nefrótico")?
INSUFICIENCIA RENAL
Características clínicas sugestivas de insuficiencia renal aguda incluyen la ausencia de reducción del tamaño de los riñones en los estudios de imágenes, oliguria y la reciente aparición de síntomas u otras manifestaciones de enfermedad sistémica. Los pacientes que tienen pocos síntomas urémicos a pesar de la presencia de azotemia severa y riñones pequeños tienen más probabilidades de tener enfermedad renal crónica que insuficiencia renal aguda.
El análisis de orina puede ser de gran ayuda; la presencia de glóbulos rojos dismórficos y cilindros de glóbulos rojos, por ejemplo, sugiere glomerulonefritis aguda.
Otras pruebas de laboratorio de rutina no discriminan tanto. Por ejemplo, puede ocurrir anemia severa tanto en enfermedad renal crónica como en la insuficiencia renal aguda. Este paciente tenía proteinuria en rango nefrótico con sedimento urinario relativamente "blando", hallazgos sugestivos de enfermedad glomerular no inflamatoria.
ENFERMEDAD RENAL ASOCIADA CON CONSUMO DE DROGAS INYECTABLES
Varias enfermedades renales están asociadas con el consumo de drogas inyectables. Las infecciones por VIH, VHC y VHB están asociadas con glomerulopatías específicas. Pacientes con nefropatía asociada al VIH puede presentarse con insuficiencia renal avanzada y proteinuria en rango nefrótico. A menudo tienen riñones de tamaño normal o riñones grandes en la ecografía, pero los riñones a menudo se describen como muy "ecodensos",2 que no fue el caso de este paciente.
El hallazgo típico en el análisis histológico de una muestra de biopsia renal es la glomeruloesclerosis segmentaria focal, comúnmente con túbulos dilatados y nefritis intersticial crónica extensa. También puede ocurrir glomerulonefritis aguda mediada por complejos inmunes.
Enfermedades renales que pueden desarrollarse en pacientes con infección por VHC o VHB incluyen glomerulonefritis membranoproliferativas, nefropatía membranosa y poliarteritis nudosa3,4. La nefropatía asociada a la heroína, que comparte algunos aspectos clínicos y características patológicas con la nefropatía asociada al VIH, se ha vuelto poco común en los últimos años.5 Las infecciones bacterianas y, con mucha menos frecuencia, las infecciones por hongos relacionadas con la inyección de drogas puede conducir a la glomerulonefritis con formación de semilunas mediadas por complejos inmunes. Los hongos también pueden causar nefritis intersticial granulomatosa. Se ha asociado microangiopatía trombótica con el uso de cocaína y, en menor medida, con otras drogas. Vasculitis pauciinmune se ha asociado con la cocaína, así como con levamisol, un adulterante que se mezcla con cocaína.6,7
Dada la proteinuria en rango nefrótico de este paciente, centraré el diagnóstico diferencial en enfermedades glomerulares. El paciente tenía clínica de un componente significativo de proteinuria no albúmina. Este hallazgo a menudo se debe a la presencia de cadenas ligeras de inmunoglobulina en la orina, pero una prueba para estas fue negativa, lo que sugiere la posibilidad de un proceso de enfermedad tubulointersticial concomitante que condujo a la excreción urinaria de cantidades anormales de proteínas de bajo peso molecular, una característica conocida como proteinuria tubular. El aumento de los niveles sanguíneos de cadenas livianas kappa y lambda, que se observaron en este paciente, se encuentran típicamente en pacientes con insuficiencia renal, con una mayor elevación de cadenas ligeras kappa que de las cadenas ligeras lambda y con un aumento en la relación kappa: lambda.8 Además, la presencia de glucosuria en ausencia de hiperglucemia sugieren la posibilidad de una enfermedad tubulointersticial que causa disfunción tubular proximal, dado que prácticamente toda la glucosa filtrada es normalmente reabsorbida en este segmento de la nefrona.
ENFERMEDAD GLOMERULAR PRIMARIA
En este caso, vale la pena considerar enfermedades glomerulares primarias que no estarían relacionadas con el proceso neurológico y la lesión cerebral por hongos, incluyendo nefropatía por IgA, glomeruloesclerosis focal y segmentaria, y la nefropatía membranosa.
Los pacientes con estas enfermedades pueden presentar insuficiencia renal grave y proteinuria de rango nefrótico. Suelen presentarse para recibir atención médica temprano en el proceso de la enfermedad debido al desarrollo de edema, hematuria (en el caso de IgA nefropatía), u otros síntomas, pero pueden ocurrir presentaciones tardías. Estas tres entidades juntas representar al menos el 50% de las presentaciones con enfermedades glomerulares primarias que ocurren en el grupo de edad de este paciente. Aunque no hay análisis de sangre de diagnóstico para nefropatía por IgA o glomeruloesclerosis focal y segmentaria, el análisis de sangre para anticuerpos de la fosfolipasa A2 de tipo M receptor (anticuerpos anti-PLA2R) es sensible y altamente específico para la nefropatía membranosa8,9. Se requeriría una biopsia renal para diagnosticar los otros trastornos. La nefropatía por IgA y, menos comúnmente, la nefropatía membranosa pueden manifestarse como una glomerulonefritis proliferativo endocapilar rápidamente evolutiva con formación de semilunas.
GLOMERULONEFRITIS INMUNOMEDIADAS ASOCIADAS A INFECCIONES
En presencia del uso de drogas inyectables, una glomerulonefritis proliferativa mediada por complejos inmunes que a menudo se asocian con semilunas glomerulares y con una progresión rápida debe ser considerado.10 Esta manifestación puede estar relacionada con endocarditis infecciosa, infecciones agudas y crónicas de piel, otras infecciones bacterianas superficiales o profundas aguda o, en casos raros, infecciones por hongos. La hipocomplementemia está a menudo presente. En los últimos años, ha habido reconocimiento de una glomerulonefritis mediada por inmunocomplejos asociado con depósitos glomerulares que a menudo son IgA dominantes o codominantes con IgG o C3. Este tipo de glomerulonefritis están relacionadas con la infección por Staphylococcus aureus meticilino resistente o, con menos frecuencia, S. aureus meticilino sensible u otros estafilococos. Algunos los pacientes afectados han tenido pruebas positivas de anticuerrpos contra el citoplasma de neutrófilos ANCA C (a proteinasa 3), ANCA perinuclear (a mieloperoxidasa), o ambos o para otros antígenos celulares.
AMILOIDOSIS AA
La proteína amiloide A sérica es un reactante de fase aguda que se produce principalmente en el hígado; sus niveles plasmáticos puede aumentar desde aproximadamente 0.03 mg por decilitro a 100 a 200 mg por decilitro en presencia de enfermedades inflamatorias.11
La amiloidosis AA sistémica es resultado de la deposición de fibrillas de proteína amiloide A sérica en los tejidos.
La amiloidosis AA ocurre principalmente en pacientes con trastornos inflamatorios crónicos (p. ej., artritis reumatoide, artritis idiopática juvenil o enfermedad inflamatoria intestinal) o infecciones crónicas (por ejemplo, osteomielitis o tuberculosis); en algunos pacientes, la causa no está identificada. En años recientes, presumiblemente con tratamientos mejorados, algunos de estos trastornos ahora se asocian con menos frecuencia con amiloidosis AA.12 Sin embargo, parece haber habido un aumento con respecto a las pasadas una o dos décadas en la fracción de pacientes con amiloidosis AA que tienen infecciones crónicas de piel u otro tejido blando relacionadas con el uso de drogas inyectables, causado por lo que a menudo se conoce como “skin popping” o “muscling.”13- "estallido de la piel" o "musculación". 13-15
En pacientes con amiloidosis AA, la afectación renal es casi universal, por lo general resulta en una función renal reducida y proteinuria que puede estar en el rango nefrótico. La hematuria microscópic puede estar presente pero no es común.
Muchos pacientes presentan enfermedad renal crónica avanzad que puede progresar rápidamente, durante un período de meses, hasta la insuficiencia renal terminal.
Algunos pacientes tienen disfunción tubular proximal o diabetes insípida nefrogénica. Hay muy raros informes de glomerulonefritis pauciinmune en media luna, quizás relacionado con la ruptura de asas capilares glomerulares debido al depósito de amiloide.
En casos de amiloidosis AA asociada con uso de drogas inyectables, la heroína es la droga más comúnmente implicada. Un tipo específico de heroína "alquitrán negro" (“black tar”), es más probable que cause amiloidosis AA que otros tipos.15 La mayoría de los pacientes que tienen amiloidosis AA asociada con el uso de heroína tienen evidencia de infección por VHC; las infecciones por VIH y por VHB son menos comunes.
Sobre la base de la historia de este paciente y la características de su presentación, la causa más probable de insuficiencia renal grave es la amiloidosis AA asociada al uso de heroína. Al establecer este diagnóstico, la aspiración de la almohadilla de grasa abdominal puede ser útil para la detección de amiloidosis sistémica. Sin embargo, en este paciente se justifica una biopsia renal.
Aunque existe cierta preocupación con respecto a riesgo elevado de sangrado asociado con biopsia renal en pacientes con amiloidosis, la la elevación del riesgo no es significativa16.
ABSCESO CEREBRAL POR HONGOS
En este caso, el único cabo suelto es el concurrente desarrollo de un absceso cerebral por hongos. La explicación más probable es que, lamentablemente, el paciente adquiriera dos enfermedades relacionadas con la inyección de drogas. Es probable que un hongo haya ganado la puerta de entrada a través del uso de drogas inyectables y por vía hematógena se diseminó al cerebro, causando un absceso. Este proceso probablemente se exacerbó en el contexto de acidosis profunda y fracaso renal grave.
IMPRESIÓN CLÍNICA
Desarrollamos un diagnóstico diferencial de la causa de la enfermedad renal en este paciente, que no tenía antecedentes de diabetes mellitus o hipertensión y tenía los riñones levemente agrandados y albuminuria de rango nefrótico. Este diagnóstico diferencial incluía nefropatía asociada al VIH, glomerulonefritis relacionada con infección mediada por inmunocomplejos, y enfermedad renal de tipo infiltrativo, como linfoma, sarcoidosis o amiloidosis. Pensamos que la biopsia renal era el siguiente paso diagnóstico apropiado.
DIAGNÓSTICO PRESUNTIVO
AMILOIDOSIS AA Y ABSCESO CEREBRAL POR HONGOS RELACIONADA CON EL USO DE DROGAS INYECTABLES.
DISCUSIÓN PATOLÓGICA
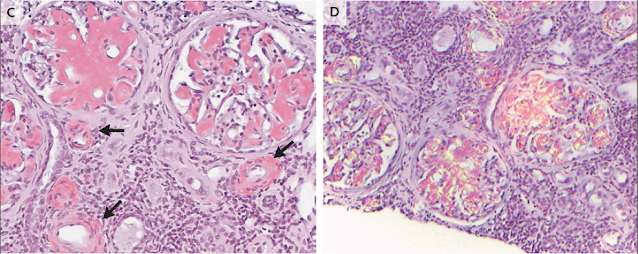
HALLAZGOS RENALES
La porción del tejido renal que se envió para microscopía de luz constaba de dos núcleos de corteza renal con 44 glomérulos, 1 de los cuales estaba globalmente esclerosado y 41 de los cuales mostraban expansión mesangial global y segmentaria y engrosamiento de la pared capilar con material eosinofílico amorfo pálido (Fig. 3). Las arteriolas mostraron depósito de material similar. El material amorfo era también pálido en la tinción de ácido periódico-Schiff y fue muy positivo en la tinción con rojo Congo, con birrefringencia verde manzana bajo luz polarizada, un hallazgo consistente con amiloide. La tinción con rojo Congo también reveló depósito de amiloide focal en el intersticio y, raramente, en las membranas basales tubulares. No se identificaron cicatrices segmentarias, semilunas, semilunas, necrosis o trombos.
Había fibrosis intersticial avanzada y atrofia tubular, así como inflamación intersticial moderada, que se componía principalmente de linfocitos con algunos eosinófilos y células plasmáticas y se localizaban principalmente en áreas de cicatrización. Los túbulos mostraron evidencia de lesión en forma de dilatación luminal, pérdida del borde en cepillo, y aplanamiento de células epiteliales.
Estudios de inmunofluorescencia realizados en tejido congelado reveló una fuerte tinción de extracelular material mesangial para amiloide A y fue negativo para otros reactivos, incluida la IgG, inmunoglobulina IgA, IgM, C3, C1q y cadenas ligeras kappa y lambda. También hubo focalmente tinción positiva para amiloide A en vasos. La microscopía electrónica reveló una extensa deposición de fibrillas no ramificadas dispuestas al azar en el mesangio y a lo largo de la membrana basal glomerular, con un diámetro medio (± DE) de fibrillas de 10,6 ± 1 nm, una característica consistente con amiloide. La deposición de amiloide se asoció con borramiento generalizado del pie del proceso podocitario. No se identificaron depósitos electrón densos. También había depósito focal de amiloide en membranas basales tubulares.
Figura 3. Muestra de biopsia renal.
En un estudio microscópico de luz (Panel A), casi todos los glomérulos muestran afectación segmentaria o global por pálidos amorfos material eosinofílico. El material amorfo también es pálido en la tinción de ácido peryódico-Schiff (Panel B). Las arteriolas muestran afectación por material similar, que es fuertemente congofílico en la tinción con rojo Congo (Panel C, flechas) y muestra birrefringencia verde manzana bajo luz polarizada (Panel D), hallazgos indicativos de amiloide. En estudios de inmunofluorescencia, el material es positivo para amiloide A (Panel E) y negativo para otros reactivos (no mostrado). El estudio de microscopíaelectrónica (Panel F) muestra una extensa deposición de fibrillas no ramificadas dispuestas al azar (recuadro; diámetro medio de las fibrillas, 10,6 nm), hallazgo compatible con amiloide.
Los hallazgos generales fueron consistentes con amiloidosis AA con afectación extensa de glomérulos, así como intervención vascular y tubulointersticial ocasional. Otras características histológicas incluyó lesión tubular aguda y cambios crónicos avanzados del parénquima. El intersticio mostró inflamación intersticial activa crónica, que no se asoció típicamente con amiloide pero se ha informado en amiloidosis AA y evaluación justificada para otras causas potenciales.
HALLAZGOS MICROBIOLÓGICOS
El examen histológico de la lesión que afectaba a la cápsula interna izquierda reveló un absceso cerebral con numerosas hifas fúngicas que se vieron fácilmente con tinción con hematoxilina eosina (Fig. 4). Las hifas eran anchas, medían de 5 a 15 μm de ancho, con ocasionales formas en forma de cinta, tabiques muy raros, y ramificación predominantemente de gran angular. La tinción de Gomori, de metenamina de plata delineada débilmente las hifas. La apariencia histológica de un moho hialino pauciseptado fue más consistente con un organismo del orden mucorales, de qué especies de rhizopus son las más comunes.18
Figura 4. Muestra de absceso cerebral.
La tinción con hematoxilina y eosina muestra un tejido cerebral necrótico con abundantes neutrófilos e hifas fúngicas. Las hifas son anchas con ramificaciones de gran ángulo y tabiques muy raros (puntas de flecha).
No se observó crecimiento en cultivo de hongos. Posteriormente, se envió tejido cerebral congelado a un laboratorio de referencia para polimerasa específica de mucorales prueba de reacción en cadena (PCR), que detectó ADN complejo de Rhizopus oryzae. Es de destacar que el organismo no se detectó en ninguno de los dos embebidos en parafina o tejido cerebral congelado cuando una amplia gama
Se realizó un ensayo de PCR fúngico, que destaca la mayor sensibilidad de patógenos específicos
métodos de PCR anidados.
R. oryzae es un patógeno ambiental ubicuo que se encuentra comúnmente en el suelo y en la fruta en descomposición. Crece rápidamente in vivo, lo que resulta en infecciones agresivas asociadas con una alta mortalidad.
La mayoría de los pacientes con mucormicosis tienen una condición predisponente subyacente, como diabetes mal controlada, cáncer, antecedentes de trasplante de órganos sólidos o drogas inyectables 19 Este paciente tenía un factor de riesgo adicional, acidosis metabólica, que promueve el crecimiento de R. oryzae aumentando la disponibilidad de hierro en el suero y alteración de la función de los fagocitos.20,21
DISCUSIÓN DEL MANEJO
MANEJO DE LA ENFERMEDAD INFECCIOSA.
Cuando el diagnóstico de mucormicosis fue considerado, recomendamos tratamiento con anfotericina B liposomal y control acelerado de la fuente quirúrgica. Mientras se esperaban datos microbiológicos adicionales, recomendamos continuación de la terapia antibacteriana empírica.
Las alternativas a la anfotericina B liposomal incluyen isavuconazol, que en un estudio abierto se asoció con resultados similares a los observados con anfotericina B.22 liposomal Sin embargo, el fracaso del tratamiento con isavuconazol se ha descrito recientemente23. El posaconazol es otra alternativa que se puede utilizar para terapia de salvataje salvamento, aunque normalmente la usamos para el mantenimiento de la terapia después del tratamiento con anfotericina B liposomal.
Después de que este paciente se sometió a un desbridamiento quirúrgico y se hizo un diagnóstico definitivo de infección por R. oryzae, fue tratado con anfotericina B liposomal durante 6 semanas. Su régimen fue finalmente cambiado a posaconazol oral para terapia de mantenimiento prolongada; la duración de este tratamiento será determinado por su progresión clínica.
MANEJO RENAL
Los resultados de la biopsia renal confirmaron el diagnóstico de amiloidosis AA que era más probablemente asociado con el uso de heroína. Sin embargo, los resultados no alteró el manejo renal, porque no hay ninguna terapia específica para esta condición que no sea el cese del uso de drogas inyectables. Para el manejo del absceso cerebral relacionado con la mucormicosis, una infusión intravenosa de bicarbonato isotónico fue administrado agresivamente para mantener una sangre nivel de bicarbonato en el rango de 21 a 28 mmol por litro. Rhizopus prospera especialmente en un medio ambiente ácido, 24 y por lo tanto nuestro objetivo era eliminar este factor de riesgo.
La producción de orina del paciente se mantuvo excelente y en 2 semanas, su nivel de creatinina en sangre disminuyó gradualmente hasta un nadir de 6,5 mg por decilitro, sin necesidad de terapia de reemplazo renal.
La mejora en la función renal probablemente fue debido a la resolución de la lesión tubular aguda.
Sin embargo, durante las siguientes 4 semanas, tuvo un aumento gradual de su azotemia y creatinina y el aclaramiento de creatinina fue de 8 ml por minuto. Su la elección de la terapia de reemplazo renal fue la diálisis peritoneal; se colocó un catéter a los 2 meses y el tratamiento se inició a los 3 meses después la admisión actual. Durante este tiempo, el paciente fue visto por nuestro equipo de consulta de adicciones . Le ofrecieron metadona o suboxone, pero se negó. Ocho meses más tarde, informó que no había consumido más sustancias, los déficits neurológicos se habían resuelto por completo, y se sentía bien mientras recibía diálisis peritoneal continua ambulatoria en su casa.
DIAGNOSTICO FINAL
AMILOIDOSIS AA COMPLICADA POR MUCORMICOSIS CEREBRAL.
Traducción de:
Case 11-2020: A 37-Year-Old Man with Facial Droop, Dysarthria, and Kidney Failure
Jeffrey S. Berns, M.D., Otto Rapalino, M.D., Andrew Z. Fenves, M.D., Joseph B. El Khoury, M.D., Veronica E. Klepeis, M.D., Ph.D., and Melis N. Anahtar, M.D., Ph.D.